Una de las consecuencias de los pacientes que padecen diabetes es la aparición del llamado pie diabético. Es el término que se utiliza en medicina para abarcar los problemas que se desarrollan en los pies de los pacientes con esta enfermedad.
Complicaciones con diferente grado de gravedad y que pueden traducirse solamente en la falta de sensibilidad en la zona o acabar en una ulceración que derive en la necesidad de amputación de parte del pie.
El doctor el doctor Ignacio Urtiaga, especialista en Angiología y Cirugía Vascular en Zaragoza, explica que «las lesiones que el enfermo diabético puede llegar a desarrollar en sus extremidades inferiores a lo largo del periodo evolutivo de la enfermedad constituyen uno de los problemas asistenciales más graves, tanto desde el punto de vista personal, como familiar y socio sanitario en el siglo XXI”.
Y añade: «En el contexto de una enfermedad como la diabetes en España se sitúa en 2,5 millones de personas y, aproximadamente, el 15 % de los diabéticos desarrolla ulceraciones en el pie a lo largo de su vida.
La diabetes está implicada en el 50% de todas las amputaciones de extremidad inferior.
En el siguiente vídeo, el Dr. Urtiaga explica cómo es el tratamiento del pie diabético.
Índice de contenido
Pregunta.- ¿Cuáles son los diferentes problemas que puede abarcar el pie diabético?
Dr. Ignacio Urtiaga.- Son muchos y de diferente gravedad. Así, puede dar lugar a una neuropatía (falta de sensibilidad), un callo (endurecimiento planta del pie), una contractura (dedos en garra). También a una celulitis (inflamación grasa).
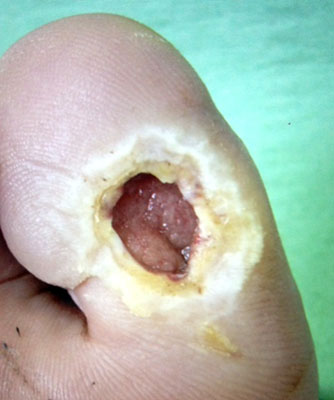 En ocasiones, las infecciones crónicas en pacientes diabéticos se acompañan de osteomielitis (infección en el hueso), o artritis séptica (infección en la articulación) y pueden llegar hasta una deformidad de Charcot (conjunto de todo lo anterior).
En ocasiones, las infecciones crónicas en pacientes diabéticos se acompañan de osteomielitis (infección en el hueso), o artritis séptica (infección en la articulación) y pueden llegar hasta una deformidad de Charcot (conjunto de todo lo anterior).
Estos casos más graves son la consecuencia final de un pie diabético y en algunos ya no es posible dar marcha atrás en el proceso y es preciso amputar de la extremidad inferior. De hecho, la prevalencia de la osteomielitis alcanza al 50% de los pacientes y la resección del hueco necrótico e infectado es el tratamiento recomendado.
Las personas diabéticas presentan un mayor riesgo en la aparición de un pie diabético. La atención y control de los síntomas es primordial
P.- ¿Cuáles son los primeros síntomas de alerta?
Dr. U.– Una herida en el pie que no se cura, porque la microcirculación está afectada. Es especialmente alarmante en personas diabéticas.
P.- ¿Por qué se origina un pie diabético?
Dr. U.- Se asocia con alteraciones arteriales oclusivas, que de forma silenciosa van avanzando en su empeoramiento arterial. La principal causa de lesión en el pie diabético es la utilización de un calzado inadecuado que se sitúa como causa del desencadenamiento en un 40% de los casos.
La úlcera de pie diabético se origina, en la mayoría de los casos por un mal apoyo plantar con la infección asociada.
P.- ¿Qué se debe hacer ante la sospecha de un pie diabético?
Dr. U.- La intervención es multidisciplinar. Lo primero visitar al médico de familia. Si la persona es diabética, deberá remitirse al endocrino y la herida será tratada por el ATS o por un podólogo especializado. Y será el médico vascular quien etiquetará el grado de afección vascular y en última instancia intervendrá el cirujano vascular.
El tratamiento del pie diabético requiere de una acción multidisciplinar entre el médico de familia, el ATS, el endocrinólogo y el especialista vascular
P.- ¿Se puede prevenir esta afección?
Dr. U.- Es imprescindible que los pacientes estén bien informados acerca de los problemas que pueden surgir con los cuidados de los pies y que mantengan contacto regular con un podólogo experto en problemas del pie diabético.
Lo ideal en el paciente diabético es que la prevención de los problemas sea el objetivo primordial. En la prevención de la ulceración es vital la descarga en el punto de apoyo. Cuando surjan nuevos problemas en el pie de un paciente, el objetivo no es solo tratar el problema en concreto sino realizar las adaptaciones que ayuden a prevenir su reaparición.
P.- ¿Existe un tipo de pacientes con mayor riesgo de padecer pie diabético?
Dr. U.- Sí, como he explicado, es una consecuencia de la diabetes. Luego son las personas diabéticas quienes más atentas han de estar. Entre el 40-50% de los diabéticos desarrollarán a lo largo de su vida úlceras en los pies, que en un 20% son causa de amputación de la extremidad.
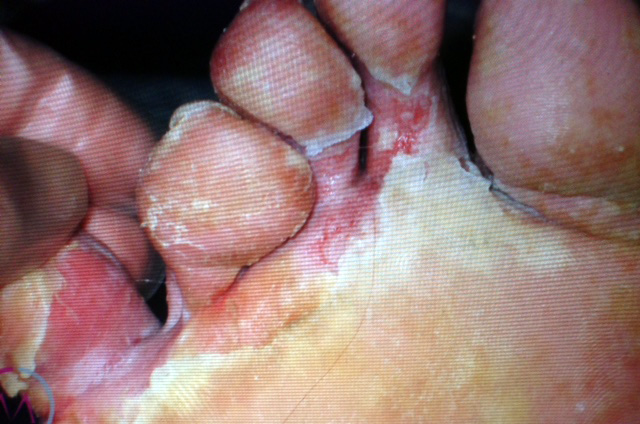
Además, los pacientes con mayor riesgo de pérdida de extremidad son aquellos que tienen antecedente de ulceración, neuropatía, enfermedad vascular (trombosis arterial crónica), descontrol de glucosa o deformidad del pie. Además, el pie diabético es una afección que se acrecienta en personas fumadoras.
El angiólogo etiquetará el grado de afección arterial y aplicará la mejor técnica para aumentar el riego en el pie
P.- ¿Cuál es el papel del médico vascular?
Dr. U.- El angiólogo y cirujano vascular estudiará el riego arterial en el pie con el objetivo de aumentarlo, lo que actualmente se puede realizar con tratamientos mediante cateterismo endovascular, consiguiendo la revascularización o dar más sangre al pie.
P.- ¿Existen diferentes tratamientos?
Dr. U.- Los tratamientos requieren del consenso entre el endocrino y el médico vascular. Se realiza un estudio vascular periférico y en función del mismo, se optará por un método u otro. El objetivo es devolver a la extremidad el mayor flujo arterial posible.
Puede hacerse mediante la aplicación de ozono (por infiltración o en bota), cuando los tejidos presentan infección. También se puede aplicar factores de crecimiento con sangre del propio paciente cuando no hay infección.
La capacidad de fagocitosis y destrucción de las bacterias disminuye en los casos de Diabetes Mellitus y existe una reducción en la generación de bactericidas derivados del oxígeno, con disminución en respuesta al incremento de factores de crecimiento.
La revascularización mediante la colocación de un stent se realiza con anestesia local y requiere de una hospitalización mínima de tan solo de 24 horas. Finalmente, en algunos casos, es inevitable la amputación de parte de la extremidad.
Afortunadamente, hoy en día, disponemos de técnicas avanzadas que reducen el caso en los que es necesario amputar.
Y, controlando y tratando el pie diabético de forma correcta se podrían evitar el 50% de las amputaciones. Para ello, es imprescindible la coordinación entre el endocrino y el angiólogo y cirujano vascular.
Cómo prevenir la aparición del pie diabético
Todas estas medidas constituyen la base para reducir al mínimo las amputaciones.
- Control de diabetes.
- Vida activa.
- Cuidar los pies, con controles de un podólogo.
- Ser visto por especialistas de vascular para clasificar el tipo de lesiones, con vistas a realizar prevención de las mismas.
- No fumar.
- Control de la hipertensión arterial.
- Control de colesterol.
- No aumentar de peso.
- A la mínima lesión debe ser visto por especialista en angiología y cirugía vascular.
- Evitar calentar los pies con fuentes de calor directas (bolsas, botellas) por tener alterado la sensibilidad y puede ser causa de quemaduras.
Dr. Ignacio Urtiaga
El Dr. Urtiaga es especialista en Cirugía Vascular y el director médico del Instituto de Cirugía Mínimamente Invasiva de Zaragoza. Es experto en técnicas quirúrgicas en varices sin hospitalización, tratamientos endovasculares, arañas vasculares con láser, termocoagulación, microespumas, angiografía digital, enfermedades venosas y arteriales y estudios funcionales por Eco Doppler.
Pedir cita con Dr. J. Ignacio Urtiaga Barrientos
Paseo Independencia, 32 3º C - 50.004 Zaragoza